
近年、 “Evidence Based Practice(以下、EBP)” や “Evidence based Medicine(以下、EBM)” という言葉をよく聞くようになったのではないかと思います。
私は理学療法士なので理学療法の関連学会によく参加するのですが、ここ2年ほどは大きい学会では毎回と言っていいほど『エビデンス』『EBP』『EBM』といった言葉を聞くようになりました。
『EBPは大事なんだ!』とお考えの方も多いのではないでしょうか?
しかし、国内にEBPを学ぶための参考書がないですし、EBPを学習できる機会もありません。
そのため、EBPを学習しようとしても「何から勉強すればいいの?」という壁にぶつかります。
● 文献検索の方法を勉強する
● 統計学の本を読む
● 各リハビリ方法のエビデンスを教えてくれるセミナーに出る
…など、色々な勉強方法を試されている方もいらっしゃるのではないでしょうか。
実は、海外には『EBPを学ぶならこの項目を押さえましょう』という指針が存在しています。
それを『EBPのコア・コンピテンシー』といいます。
本記事では、EBPのコア・コンピテンシーの概要と、70項目のうち3つを紹介します。
情報の信頼性について
・本記事はBRAIN運営責任者/理学療法士/認定理学療法士(脳卒中)の針谷が執筆しています(筆者情報は記事最下部)。
・本記事の情報は、国内・海外の研究論文をもとに記載しています。参考文献のリストは記事の最後にありますので、事実の確認をしたい場合はそちらをご参照ください。

BRAINアカデミー
脳卒中リハビリやEvidence Based Practiceの基本を6ヶ月で学習する、理学療法士・作業療法士・言語聴覚士さん向けのオンラインプログラムです。
詳細はこちら
EBPのコア・コンピテンシーとは?
2018年にAlbarqouni L氏が中心となって世界中のEBP専門家とともに発表された、『EBP教育のシラバス』のようなものです。
「EBPにおけるコア・コンピテンシー」とされており、70項目から成っています。
70項目はEBPの5ステップに沿って構成されており、各ステップごとに学習すべき項目が定められています。
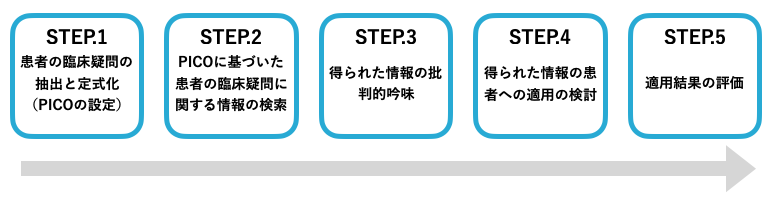
70項目全てに『学習のしかた』について指針が示されています。
学習のしかたは『説明すべき』『言及で構わない』『ワークショップを実施すべき』の3つで定められています。
例えば…
- EBPの4つの要素については『説明すべき』
- 臨床疑問に対する検索戦略の組み立てかたは『ワークショップを実施すべき』
- COI(利益相反)や資金源に配慮することの重要性については『言及で構わない』
…のようなイメージです。
70項目に全て『説明すべき』『言及で構わない』『ワークショップを実施すべき』が割り当てられており、各項目の学習のしかたが定められています。
よくよく考えればその通りなのですが、例えば『文献検索のしかた』や『批判的吟味のしかた』などは知識として持っていても意味がなく、実際に使えるスキルになってないといけないですよね。
このような、実際に使えないと困る『スキル』についてはワークショップを実施するよう定められています。
EBPのコア・コンピテンシーは世界中のEBP専門家が意見を交換しながら定めたものです。
コア・コンピテンシーに沿って学習していくことで世界的に求められているEBPの知識・スキルを習得することができます。
今回は、コア・コンピテンシーの70項目から3つの項目を簡単に紹介します。
EBPの4つの要素
EBPは
● 利用可能な最善のエビデンス
● 患者さんの価値観・嗜好
● 臨床家の経験
● 資源
の4つの要素から成り立ちます。
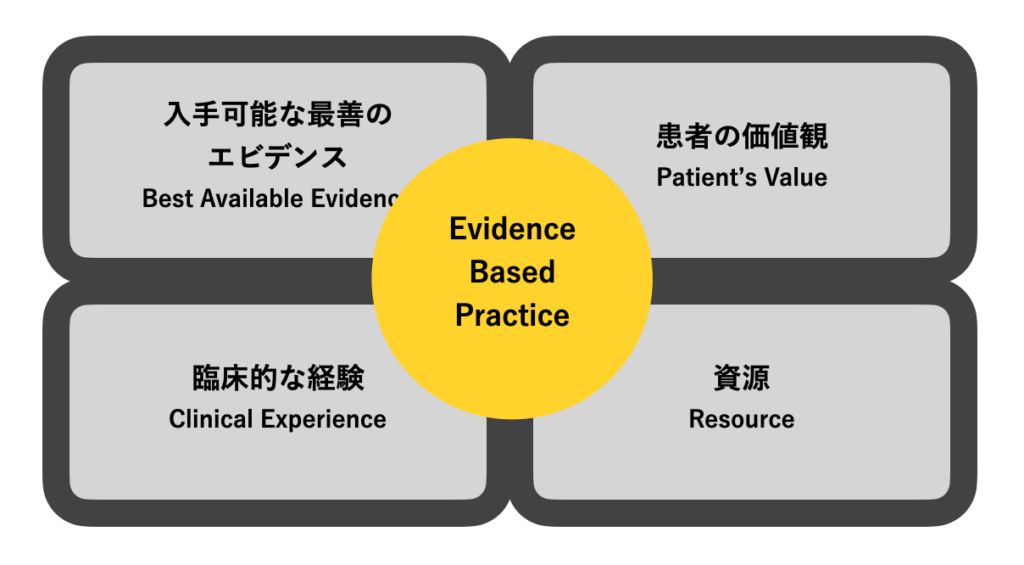
EBPは『エビデンスの押し付け』ではありません。
『エビデンスをもとに、患者さんの価値観や療法士の経験に基づき、置かれた環境の中で患者さんにとって最適な治療を行う』ものです。
例えば脳卒中患者さんの上肢リハビリではCI療法、課題指向型訓練、ミラーセラピー、電気刺激が主要な4大リハビリです。
これらは豊富にエビデンスがあり、有効性についてコンセンサスが得られています。
しかし、これらが患者さんにとって好ましくない場合もあります。
例えば、筋トレが大好きな患者さんで「筋トレをしてほしい」というご要望をいただくケースです。
脳卒中患者さんの上肢の筋トレについてはエビデンスの側面からは懐疑的な見方が強く、近年のエビデンスでは「発症3〜6ヶ月の抗重力位で全可動域動かせる人にしか有効といえない」とされています。
その上、筋力は向上してもそれがリーチ動作やグラスプ動作の獲得につながるかも不明確な状況で、4大リハビリを押しのけてまで筋トレをする理由が(エビデンスの側面からは)見当たらないのが現状です。(筋トレについて詳しく知りたい方はこちらの記事をご覧ください)
しかし、このようなエビデンス、筋トレのメリット・デメリットを理解された上でそれでも「筋トレがいい」と思うのであれば、それは患者さんの自由です。
このように、エビデンスの側面から見た「最善の治療」は4大リハビリですが、患者さんの価値観から見た「最善の治療」は筋トレ、ということもあり得ます。
セラピストは「エビデンスを押し付ける」のではなく、『エビデンスをもとに患者さんにとって最適な治療』を探していくのがEBPの大事なポイントです。
臨床疑問
私たちセラピストが臨床で感じる疑問のことを『臨床疑問』といいます。
臨床疑問は
● 脳卒中ってなに?
● 運動麻痺ってなに?
● 課題指向型訓練ってなに?
といった基本的な知識に関する疑問から、
● 脳卒中患者さんの運動麻痺に対して課題指向型訓練は有効なのか?
● 脳卒中患者さんの運動麻痺の評価バッテリーは何を使うべきか?
のような実践的な疑問までさまざまなものがあります。

臨床疑問は「後景疑問(Background Question)」と「前景疑問(Foreground Question)」の2つに大別されます。
EBPではこれらの疑問を解決するために文献検索を行なっていくわけですが、そもそも自分が解決したい疑問が「後景疑問なのか前景疑問なのか」を分けることが求められます。
なぜなら、後景疑問と前景疑問を解決するための情報の入手先が違うからです。
後景疑問を解決するためには後景疑問を解決するための情報収集方法が、前景疑問を解決するためには前景疑問を解決するための情報収集方法があります。
まず「自分が何を知りたいのか?」を明確にし、情報収集を進めていくことが必要です。
Shared Decision Making
近年、Shared Decision Making(以下、SDM)という言葉をよく聞くようになっていませんか?
SDMはざっくり言うと「セラピストと患者さんが一緒にリハビリを決めていく」意思決定モデルです。
私たちセラピストはインフォームド・コンセントモデルを採用していることが多いですが、近年、SDMが新しい意思決定モデルとして注目されています。
SDMも、EBPにおけるコア・コンピテンシーの中に含まれています。
研究者の意見のひとつですが、「EBPはSDMによって完成された」とまで言われることがある大事な要素です。
SDMを通して、エビデンスを患者さんに説明し、患者さんの価値観を取り入れた上で「どのようなリハビリをしていくか」を決定します。
なお、近年ではGoal-Based SDMという新しい考え方も出てきています(Elwyn G, 2020)。
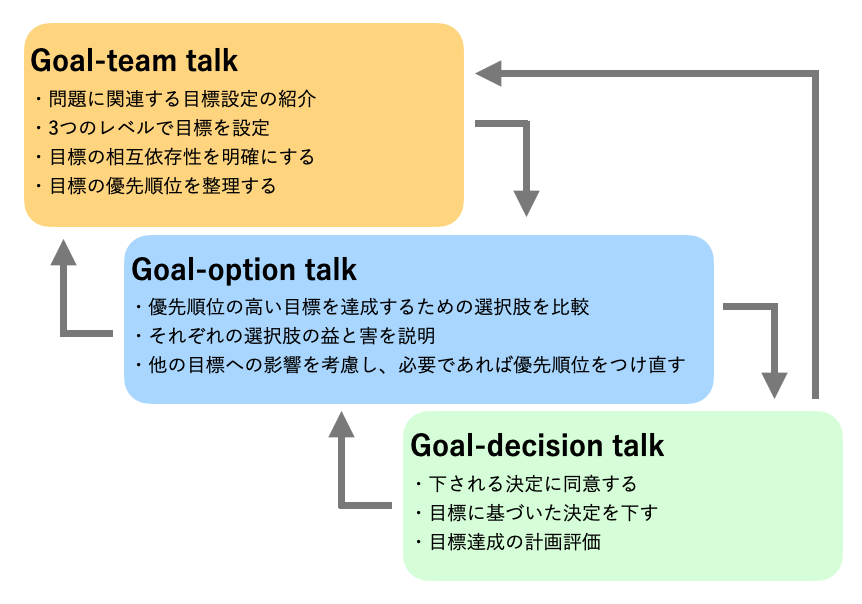
これは患者さんの目標に基づいてSDMを行うことに重点を置いた考え方です。
患者さんの “なりたい姿” に向かってエビデンスに基づくリハビリを進めていく上でとても役に立ちます。
まとめ
今回はEBPにおけるコア・コンピテンシーの概要と、一部を紹介しました。
下記の文献情報から本文にアクセスしていただくことが可能です(有料論文になりますのでご注意ください)。
全70項目を学び終えた時、自信を持って「EBPができる!」と言える状態になっていると思います。
なお、BRAINアカデミーはEBPのコア・コンピテンシーに基づいたカリキュラムになっています。
※EBPベーシックコースとEBPアドバンスコースに70項目を詰め込んでいます。
上述の通り、コア・コンピテンシーでは
- 説明すべき
- 言及で構わない
- ワークショップを実施すべき
…項目が定められています。
BRAINアカデミーはこのコア・コンピテンシーに従い、コースの中でワークショップを実施するカリキュラムになっています。
6ヶ月の学習でEBPの基本を身につけていただくことができますので、ぜひ覗いてみてください!
文献
Albarqouni L, Hoffmann T, Straus S, Olsen NR, Young T, Ilic D, Shaneyfelt T, Haynes RB, Guyatt G, Glasziou P. Core Competencies in Evidence-Based Practice for Health Professionals: Consensus Statement Based on a Systematic Review and Delphi Survey. JAMA Netw Open. 2018 Jun 1;1(2):e180281.
Elwyn G, Vermunt NPCA. Goal-Based Shared Decision-Making: Developing an Integrated Model. J Patient Exp. 2020 Oct;7(5):688-696.











